- Colectomie : les différentes opérations
Colectomie
Une colectomie consiste à enlever une partie du colon.
Cette intervention est toujours réalisée sous anesthésie générale et dans la grande majorité des cas par coelioscopie (chirurgie mini-invasive à l’aide de caméra).
L’avantage de cette technique mini-invasive est la diminution des douleurs, le retour plus rapide aux activités quotidiennes et une diminution des complications.Une colectomie dure de 1 à 3 heures en général.
Le risque le plus spécifique et le plus marquant pour le patient est la survenue d'une fistule digestive : c'est-à-dire la non-cicatrisation de l'anastomose digestive réalisée. Une fistule peut être responsable d’une infection parfois grave et pouvant conduire à réopérer le patient en urgence et réaliser une stomie, ou anus artificiel, qui est souvent temporaire.
Cette fistule apparaît statistiquement durant la première semaine post opératoire.Ce risque de fistule diminue grâce à la coelioscopie, l'expérience de l'équipe médicale et la réhabilitation précoce.
Une stomie est aussi appelée « poche » ou « anus artificiel » qui consiste à extérioriser l’intestin sur la peau de l’abdomen et ainsi dériver le passage des selles au niveau du ventre et non plus par l’anus. Le risque de stomie existe toujours lors d’une colectomie. Elle est rarement réalisée au cours d'une intervention programmée du colon mais souvent en cas de chirurgie du rectum. Une stomie permet de diminuer le risque de fistule post opératoire.
Les autres risques les plus fréquents : saignement sur l'anastomose, iléus ou occlusion intestinale, et plus généralement phlébite / embolie pulmonaire, infection urinaire et respiratoire.
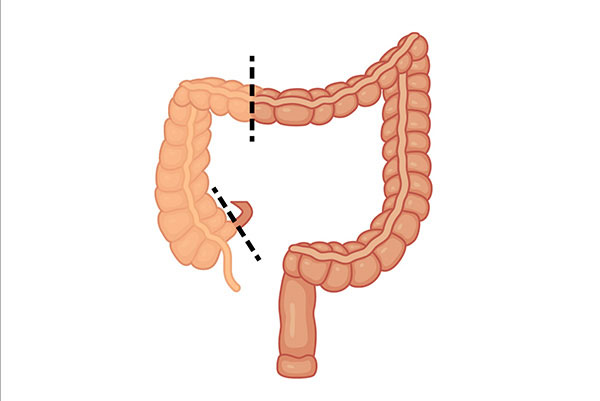
Colectomie gauche / Sigmoidectomie
L’opération consiste à retirer la moitié gauche ou sigmoïdienne du colon puis à rebrancher le colon sur le rectum en réalisant une suture. L’intervention est réalisée sous anesthésie générale et dure 2 à 3 heures environ.
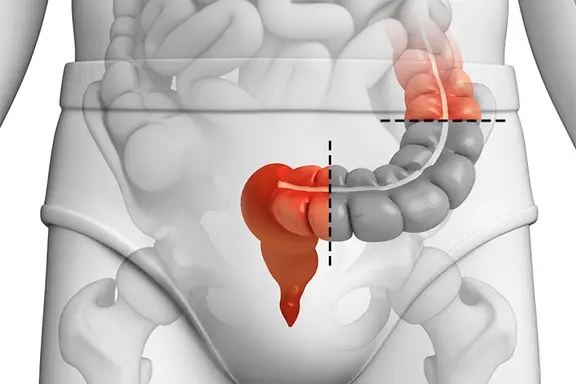
Colectomie droite
L’opération consiste à retirer (ablation) la moitié droite du colon puis à rebrancher l’intestin grêle sur le côlon transverse en réalisant une suture. L’intervention est réalisée sous anesthésie générale, dure 1 à 2 heures environ.
- Définition et pathologies du colon
 Le colon (gros intestin) est la partie terminale du tube digestif et comporte 4 segments (droit, transverse, gauche, sigmoïde). Il commence après l’intestin grêle et se termine par le rectum, puis l’anus. Son rôle est d’absorber l’eau du tube digestif et de former et stocker les matières fécales. Le colon peut-être atteint par plusieurs pathologies dont les plus fréquentes sont : le cancer, les diverticules, les maladies inflammatoires intestinales (MICI).
Le colon (gros intestin) est la partie terminale du tube digestif et comporte 4 segments (droit, transverse, gauche, sigmoïde). Il commence après l’intestin grêle et se termine par le rectum, puis l’anus. Son rôle est d’absorber l’eau du tube digestif et de former et stocker les matières fécales. Le colon peut-être atteint par plusieurs pathologies dont les plus fréquentes sont : le cancer, les diverticules, les maladies inflammatoires intestinales (MICI).Le cancer du colon
Le cancer du colon est une maladie se développant à partir des cellules de la paroi intestinale. Il provient en général de l’évolution d’une tumeur bénigne appelé polype (ou adénome), qui progressivement se modifie pour devenir cancéreux puis va envahir progressivement la paroi du colon et se disséminer: cela signifie qu’en l’absence de traitement, la tumeur va augmenter de taille et proliférer, pouvant provoquer plusieurs situations :
- Au niveau intestinal : une occlusion intestinale, une hémorragie, une perforation…,
- au niveau de l’organisme en général : les cellules cancéreuses prolifèrent puis peuvent disséminer et aller se localiser dans d’autres organes : ganglions lymphatiques, foie, poumon, péritoine, os…Ces localisations secondaires sont appelées métastases.
Le cancer colorectal (colon et rectum) est un problème de santé publique car il est fréquent chez l’adulte : c’est le 3eme cancer le plus fréquent après le cancer du sein chez la femme et celui de la prostate chez l’homme.
On diagnostique chaque année en France 42000 nouveau cas de cancer, et il est responsable de plus de 17000 décès par an. Il s’agit donc d’un problème majeur de santé publique, et justifie d’un dépistage.
Le dépistage
Pour une personne sans antécédent familial de cancer du colon, un test de dépistage par recherche de sang dans les selles est recommandé de 50 à 74 ans.
En cas de test positif, une coloscopie doit être réalisée par un gastroentérologue (examen des parois du colon l’aide d’une caméra).Pour les personnes ayant des symptômes digestifs, une maladie du colon, du rectum ou un antécédent familial de cancer colorectal, une coloscopie est recommandée.
C’est seulement la coloscopie qui permet d’affirmer le diagnostic de cancer du colon, avec examen microscopique des fragments coliques prélevés (biopsies) ou des polypes retirés lors de l’examen.Dans la majorité des cas le cancer est dit « sporadique », c’est-à-dire qui survient spontanément sans aucune prédisposition génétique. Dans 25 % des cas, il existe une histoire familiale de cancer colique, et dans 5% des cas il existe une maladie génétique favorisant l’apparition de cancer (syndrome de Lynch, polyposes familiales).
Les facteurs de risques qui augmentent le risque de survenue d’un cancer du colon :- Le tabac,
- le surpoids et l’obésité,
- la forte consommation de viande rouge et charcuterie et le manque de consommation de fruits et légumes.
Les recommandations pour diminuer le risque de cancer colrectal sont :
- Arrêter de fumer et limiter la consommation d’alcool,
- limiter les viandes rouges (<500 g / semaine) et la charcuterie. Il faudra privilégier les viandes blanches, poissons, oeufs…,
- favoriser la consommation de fruits, légumes et fibres,
- favoriser la consommation de laitages,
- pratiquer une activité physique régulière de 2 à 3 h par semaine,
- respecter un objectif de poids normal (IMC entre 20 et 25) ou un surpoids modéré (IMC inférieur à 27) => calculez votre IMC.
Les symptômes possibles
Certains cancers, notamment au stade débutant, peuvent ne révéler aucun symptôme, d’ou l’intérêt de réaliser un dépistage par recherche de sang dans les selles et +/- coloscopie, réalisée par le médecin gastro-entérologue.
Dans la plupart des cas il existe des symptomes : Présence de sang dans les selles (sang rouge ou sang noir digéré), modification du transit (diarrhées/ constipations), douleurs abdominales, des faux besoins, sensation de défécation incomplète, amaigrissement récent, fatigue, anémie …Le bilan de la maladie
Une fois le diagnostic de cancer du colon confirmé, le médecin / chirurgien référent annonce le diagnostic, et la stratégie de traitement qu’il convient de mettre en place, qui peut –être variable selon le stade de la maladie.
Dans tous les cas, ces décisions sont obligatoirement validées lors d’une réunion entre médecins spécialistes (gastro-entérologues, chirurgiens, cancérologues, radiologues…) appelée RCP, se basant sur des recommandations nationales. Il vous sera remis un programme personnalisé de soins par votre médecin référent.
Le bilan minimum avant tout traitement comportera :- Un scanner de l’abdomen et du thorax,
- une prise de sang (bilan biologique),
- une coloscopie (si elle n’a pas été déjà réalisée).
Dans certains cas d’autres examens pourront être demandés : PET-scan, scintigraphie, IRM, échographie cardiaque etc.
Une fois le bilan complet, une chirurgie peut être envisagée dans la plupart des cas.Le patient est alors adressé auprès du chirurgien pour réalisation d’une colectomie (plusieurs type de colectomie existent, voir plus bas) qui est réalisé dans la plupart des cas par coelioscopie et dans la très grande majorité des cas sans pose de « poche » (stomie digestive pour dériver les selles).
Diverticules
Les diverticules du colon sont des petites poches situées sur le colon, dans lesquelles des résidus de matières fécales peuvent se bloquer et entrainer une inflammation du colon et/ou une rectorragie (saignement extériorisé par l’anus). Il sont situés le plus souvent au niveau du colon sigmoïde et sont très fréquents à l’age adulte (35% des adultes environ, augmentant avec l’âge).
Les diverticules peuvent le plus souvent être aussi asymptomatiques et ne causer aucun problème digestif. Il sont bénins, ne se transforment jamais en cancer et ne nécessite une intervention chirurgicale que si ils occasionnent des symptômes non contrôlables par des traitements médicamenteux.
Différentes pathologies peuvent être provoquées par des diverticules :- Diverticulites aigues simple : inflammation colique en regard du diverticule. Le traitement est médical, par antibiotiques.
- Diverticulites perforée : perforation du colon, responsable d’un péritonite avec intervention chirurgicale en urgence.
- Diverticulites aigue abcédée : abcès autour du colon, avec risque de perforation, nécessitant un traitement variable selon les cas (pose d’un drain par le radiologue, chirurgie, antibiotiques)
- Diverticulites aigue occlusive : l’inflammation des diverticules est responsable d’un rétrécissement du colon responsable d’une occlusion intestinale aigue qui nécessite une intervention en urgence.
- Fistule digestive : présence d’un diverticule s’étant perforé dans un organe voisin comme la vessie, ou le vagin. Sa prise en charge requiert une intervention chirurgicale.
- Hémorragie diverticulaire : saignement dû à l’érosion d’un petit vaisseaux sanguin dans le diverticule. Le traitement est le plus souvent endoscopique.
En cas de diverticules occasionnant des symptômes, une coloscopie est nécessaire afin d’éliminer un cancer colorectal. Selon les symptômes occasionnés, l’âge du patient et le bilan réalisé, une surveillance ou une intervention chirurgicale pourra être proposée au patient. Il s’agit le plus souvent de réaliser une sigmoidectomie (ablation du colon sigmoïde) sous coelioscopie, et dans la très grande majorité des cas sans pose de « poche » (stomie digestive).
- Le parcours de soins
Consultation
Le patient est adressé au chirurgien par son médecin traitant ou son gastroentérologue. Le chirurgien explique au patient sa pathologie, et les différentes possibilités de traitement. L’ensemble de la stratégie de prise en charge est expliqué en détail : le principe, les risques et complications potentielles d’une intervention sont expliqués également.
Hospitalisation
La colectomie est réalisée en hospitalisation conventionnelle, en général sur une courte durée d’hospitalisation, moins de 1 semaine dans la plupart des cas.
Avant l’intervention, la réalisation d'un régime alimentaire et d'une préparation digestive ("purge") est rarement nécessaire, mais sera précisée par le chirurgien.
Intervention chirurgicale
L’intervention dure environ 1 à 3 heures.
Une fois retiré, le côlon malade est envoyé en analyse histologique (analyse au microscope).
Les incisions réalisées sont refermées à l'aide de fils résorbables.
Période postopératoire
La chirurgie actuelle du colon est réalisée de façon à favoriser une récupération rapide après chirurgie. La réhabilitation précoce permet une diminution des complications post opératoire et une accélération de la récupération.
Après quelques heures en salle de réveil, le patient est transféré dans sa chambre. Boissons et alimentation sont reprises progressivement dès le jour de l’intervention, tout comme le lever et la marche.
L’intervention est assez peu douloureuse, et l’ensemble de l’équipe médicale et paramédicale est à l’écoute pour la gestion optimale de la douleur postopératoire. Le patient sera suivi plusieurs fois par jour par le chirurgien, l’anesthésiste, une diététicienne, un kinésithérapeute et l’équipe d’infirmières et d’aides-soignantes.
Retour à domicile et consignes postopératoires
Le patient est autorisé à quitter le service d’hospitalisation au bout de quelques jours après validation par le chirurgien.
En quittant le service, l’infirmière transmettra au patient :
- Les papiers administratifs de sortie,
- le compte-rendu d’hospitalisation et le compte-rendu opératoire,
- l’ordonnance de médicaments et soins infirmiers,
- un arrêt de travail, d’une durée de 3 à 4 semaines,
- un bon de transport si nécessaire,
- un rendez-vous de consultation postopératoire et les consignes à suivre.
Consultation postopératoire
La consultation postopératoire est réalisée environ 4 semaines après l'intervention. Elle permet de s’assurer de l’absence d’anomalie suite à l’opération et vérifier la bonne cicatrisation des plaies.
L’analyse microscopique du côlon dure environ 10 jours et les résultats seront communiqués au patient dès réception par le chirurgien.
Au moindre problème postopératoire, il est nécessaire de consulter plus tôt le chirurgien (ou le service des urgences).
- Suites opératoires
Elles sont en général simples. Des complications peuvent cependant survenir dans environ 20% des cas.
La cicatrice
En cas de coelioscopie, un fil résorbable passant sous la peau (non visible) est utilisé.
La douche est autorisée dès le premier jour postopératoire, mais il est recommandé d'attendre la cicatrisation cutanée (une dizaine de jours) avant de prendre un bain.
Activités sportives, port de charges lourdes
Pendant la convalescence (jusqu’à 4 semaines), les activités quotidiennes sont autorisées (marcher, faire ses courses, conduire une voiture, rouler à vélo). Classiquement on limite le port de charges lourdes à 8-10 kg maximum (1 « pack » d’eau).
Alimentation et transit intestinal
Après l’opération, l’alimentation est habituellement normale, sans restriction particulière. Elle est reprise le soir même de l’intervention chirurgicale. Un régime alimentation est rarement nécessaire, tout aliment est autorisé après l'intervention et à long terme Le transit intestinal est temporairement modifié après une intervention sur le côlon ou l’intestin et reprend spontanément progressivement. Après une colectomie droite, quelques diarrhées peuvent survenir, mais elles ne durent pas (quelques jours maximum). En dehors des chirurgies du rectum, le transit à long terme est rarement modifié significativement (constipation ou accélération du transit).
- Risques et complications potentielles
Les risques sont de 20% environ, et dépendent de plusieurs facteurs: la maladie, et le patient (traitement par aspirine, anticoagulants, corticoides, obésité). Certains risques sont communs à tout acte chirurgical abdominal: hémorragie ou infection, plaie d’un viscère (vessie, intestin, vaisseaux), conversion de la coelioscopie en chirurgie classique ouverte.
D’autres risques sont plus spécifiques à la chirurgie du colon pendant l’intervention :- Plaie d’organe (urtère, vessie, intestin, vaisseau sanguin),
- hémorragie (pouvant nécessiter une transfusion sanguine),
- compression nerveuse.
Après l’intervention, des complications peuvent survenir :
- Occlusion intestinale : difficultés à reprendre le transit intestinal
- fistule : défaut de cicatrisation entre les deux segments digestifs assemblés. Le risque est la survenue d'une péritonite nécessitant une réintervention en urgence et la réalisation d’une stomie
- infection
- hémorragie
- phlébite, embolie pulmonaire ; formation d’un caillot sanguin dans les veines ou les poumons même malgré l’utilisation de précautions (bas de contention, injection d’héparine),
- Liens utiles
> Le cancer du colon : les points clefs
> Dépistage et prévention du cancer
> Gastro 26
